Bei der pAVK kommt es zu einer fortschreitenden Verengung der Schlagadern der Beine, seltener der Arme. Betroffen sind rund 20 Prozent der über 60-Jährigen. Bei über 55-Jährigen ist meist eine »Verkalkung« der Gefäße (Atherosklerose) der Auslöser. In etwa 10 Prozent der Fälle ist nicht eine fortschreitende Atherosklerose, sondern eine andere Erkrankung wie eine Entzündung der »großen« Schlagadern (zum Beispiel eine Riesenzellarteriitis), eine Einklemmung der Arterie von außen (etwa durch fehlerhafte Bandansätze oder Geschwülste) oder eine Bindegewebserkrankung die Ursache.
Fest steht, dass eine erfolgreiche Behandlung nur möglich ist, wenn die richtige Diagnose gestellt wird. Wird eine pAVK diagnostiziert, die stets mit der drastischen Steigerung der Wahrscheinlichkeit eines Schlaganfalls oder Herzinfarkts verbunden ist, liegt ein besonderer Schwerpunkt der Therapie auf der Abklärung und der konsequenten Reduzierung und Kontrolle der kardiovaskulären Risikofaktoren. Es geht also nicht »nur« um Ihre Beine, sondern auch um das Vorbeugen gegen ein potenziell tödliches Herz-Kreislauf-Ereignis.
Typischerweise kommt es bei der pAVK zu belastungsabhängigen, langsam zunehmenden Schmerzen in der Wade, die zum Stehenbleiben zwingen. Da nach kurzer Pause wieder Beschwerdefreiheit besteht, können die Betroffenen weitergehen (Schaufensterkrankheit). Bei zunehmender Schwere der Erkrankung kommt es zu Ruheschmerzen oder einem Absterben von Gewebe (Nekrosen). Die Erkrankung kann aber auch plötzlich auftreten und im schlimmsten Fall zu einer kritisch schlechten Durchblutung führen. In diesem Fall steigt das Risiko einer Amputation drastisch an.
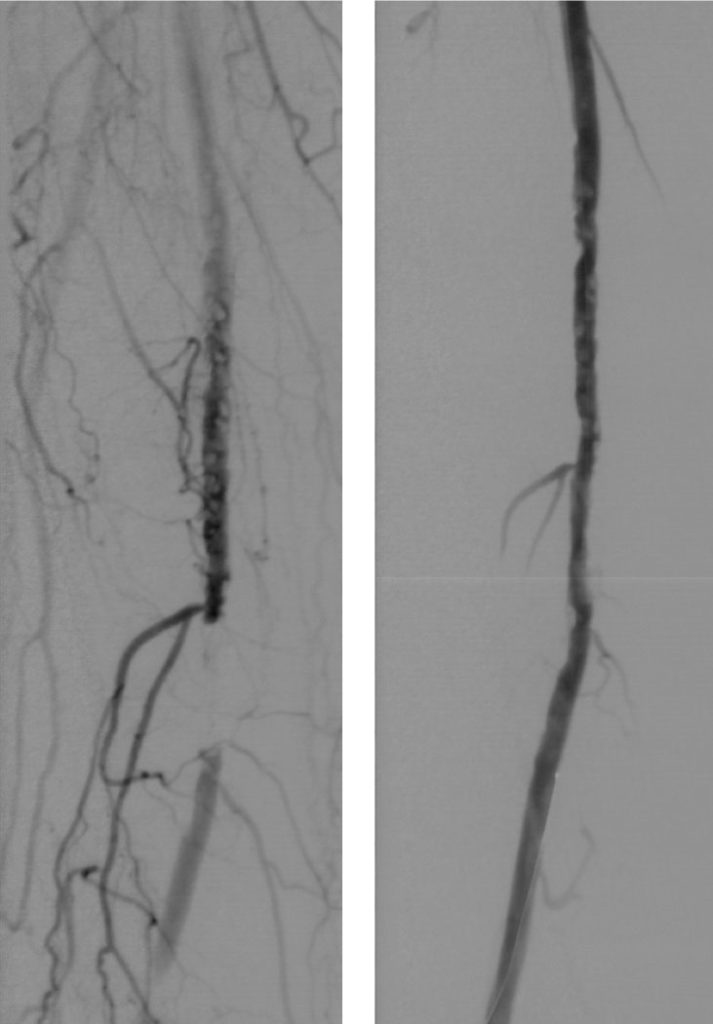
Links: Verschluss der Oberschenkelschlagader durch »Verkalkung« des Gefäßes (Atherosklerose).
Rechts: Nach Drahtpassage gelingt durch Aufdehnung des Verschlusses mittels eines Ballons die Wiedereröffnung des Gefäßsegments. Die belastungsabhängigen Wadenschmerzen sind nach erfolgreicher Weitung der Oberschenkelschlagader nicht mehr vorhanden.
Ein Warnsignal sind häufige, belastungsabhängige Wadenschmerzen (Schaufensterkrankheit), weitere Symptome sind eine Verfärbung der Zehen/Füße, Ruheschmerzen oder nicht heilende Geschwüre. Besonders schwierig ist das Erkennen einer kritischen Durchblutungsstörung bei Diabetikerinnen und Diabetikern. Wegen der Nervenschädigung durch zu hohe Blutzuckerwerte (Polyneuropathie) spüren sie häufig keine Wadenschmerzen und merken oft weder Verletzungen noch Geschwüre oder das Absterben von Gewebe (Nekrosen).
In unserer Praxis erfolgt die Messung der Durchblutung (Hämodynamik) mittels Knöchel-Arm-Index (ABI), Pulswellenanalyse und farbcodierter Duplexsonographie (FKDS). So können wir genau beurteilen, ob eine pAVK vorliegt und ob die Verengungen (Stenosen) und Verschlüsse der Gefäße mithilfe eines minimalinvasiven katheterbasierten Eingriffs beseitigt werden können. Diese Basisdiagnostik muss nur selten um eine bildgebende Magnetresonanz-Angiographie (MRA) oder eine computertomographische Angiographie (CTA) ergänzt werden. Darüber hinaus ist die Abklärung und Behandlung von Halsschlagaderverengungen (Karotisstenosen), von Herzerkrankungen und begleitenden Risikofaktoren ein zentrales Thema, um Sie vor Zwischenfällen zu schützen.
Zu Ihrer Sicherheit werden innerhalb von 14 Tagen vor dem Eingriff Ihre Blutwerte ermittelt, um auszuschließen, dass für diese Prozedur eine Gegenanzeige (Kontraindikation) besteht. Innerhalb dieser Frist werden Sie auch detailliert über die Risiken des Eingriffs aufgeklärt. Da die Erfolgsrate hoch und die Rate an schweren Komplikationen niedrig ist, werden wir in den meisten Fällen zunächst versuchen, das Gefäßsystem mittels einer Katheterintervention wieder durchgängig zu machen. Der Eingriff erfolgt nach lokaler Betäubung meist von der Leiste aus.
Um eine möglichst präzise Darstellung der Gefäße zu erhalten, führen wir eine digitale Subtraktionsangiographie (DSA) durch, eine Kombination aus Röntgenbild-, Kontrastmittel- und Computereinsatz. Zunächst wird eine »Einführhilfe« (Angiographieschleuse) in die Leistenarterie eingebracht, und die Verengungen/Verschlüsse der Schlagader werden durch Einspritzen eines jodhaltigen Kontrastmittels unter Röntgendurchleuchtung nochmals dargestellt. So kann am Computer ein klares Bild der Gefäße erzeugt werden. Anschließend werden über den gleichen Zugang Spezialdrähte eingeführt, die die Verengungen/Verschlüsse überwinden und über die dann der Ballon oder ein Stent (eine flexible Gefäßstütze) in die Arterie vorgeschoben werden können. Gelingt eine ausreichende Weitung der Arterie mittels eines Ballons, ist keine Stent-Implantation notwendig. Ist das Ergebnis nach dem Ballonieren nicht ausreichend, kann ein Stent eingesetzt werden. Für optimale Ergebnisse steht eine große Anzahl an Spezialkathetern zur Wahl. So werden zum Beispiel medikamentenbeschichtete Ballons eingesetzt, die die Langzeitoffenheit der behandelten Engstellen gewährleisten. Im Anschluss an den Eingriff wird das Kathetermaterial mit Schleuse entfernt und die Punktionsstelle durch Abdrücken, Druckverband oder ein »Verschlusssystem« abgedichtet.
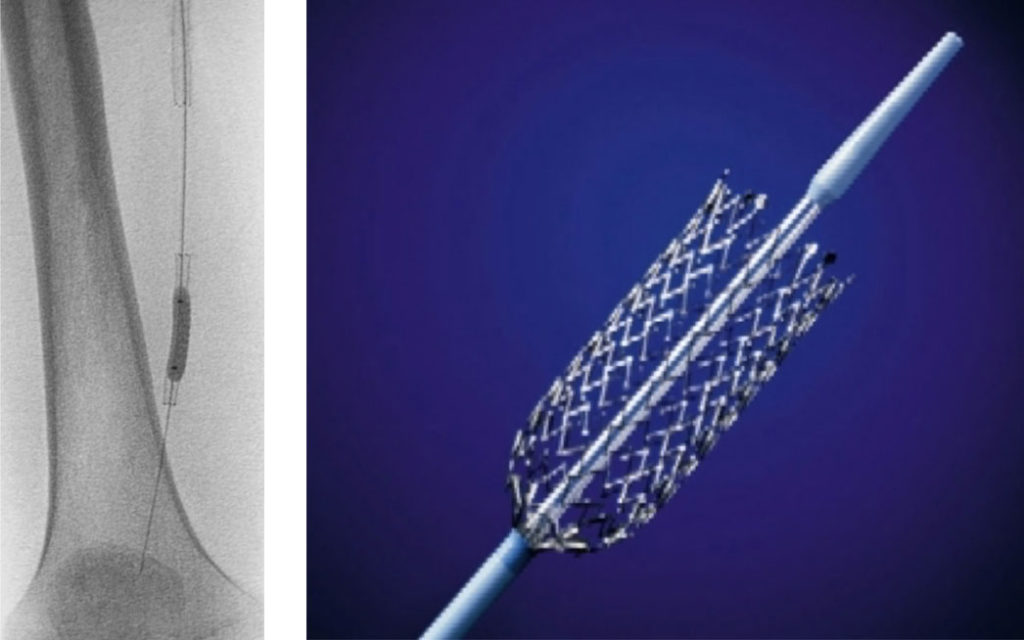
Links: Röntgenaufnahme des Oberschenkels. Ohne Kontrastmittelgabe zeigen sich ein voll entfalteter Stent sowie ein zweiter Stent, der gerade mithilfe eines Ballonkatheters auf die optimale Weite aufgedehnt wird.
Rechts: Sich selbst ausdehnender Nitinol-Stent. Ein Stent wird eingesetzt, wenn durch alleiniges Aufdehnen mittels Ballon kein optimales Ergebnis erreicht werden konnte.
Nach einem Kathetereingriff sollten Sie die Punktionsstelle trocken und sauber halten. Wir empfehlen, eine Woche lang kein Vollbad zu nehmen und auf das Heben schwerer Gegenstände zu verzichten. Anschließend sollten Sie auf eine regelmäßige körperliche Aktivität und eine ausgewogene Ernährung achten und – falls dieser vorliegt – einen Nikotinkonsum dringend beenden. Um ein stilles Fortschreiten der pAVK zu verhindern und die Risikofaktoren optimal zu beherrschen, ist eine regelmäßige Kontrolle sehr sinnvoll. Die Länge der Intervalle wählen wir in Abhängigkeit von Ihrem Risiko aus.
Sie können bereits nach wenigen Tagen wieder arbeiten. Die genaue Dauer ist abhängig vom Umfang des Eingriffs. Hierbei sind »blaue Flecken« (Hämatome) leider nicht immer zu vermeiden, zumal er unter Blutplättchenverklumpungshemmern (ASS, Clopidogrel) erfolgt. Bei großer Ausdehnung kann es mehrere Wochen dauern, bis die Verfärbung vom Körper abgebaut wird. Bereits am Tag nach dem Eingriff können und sollen Sie jedoch herumlaufen und testen, ob die pAVK-bedingte Gehbehinderung erfolgreich beseitigt wurde.
In den allermeisten Fällen können Sie am Tag des Eingriffs Ihre üblichen Medikamente mit einem kleinen Frühstück einnehmen. Falls Sie zuckerkrank sind und Metformin einnehmen, müssen Sie die Einnahme dieses Medikaments drei Tage vor und nach dem Eingriff aussetzen. Bei Insulintherapie sollte eine Reduzierung der Insulintagesdosis besprochen werden. Blutverdünner vom Typ Marcumar oder die nicht-Vitamin-K-abhängigen Blutverdünner (NOAK) müssen vor dem Eingriff pausiert werden. Auch das werden wir mit Ihnen vorab besprechen. Nehmen Sie Aspirin 100 mg oder Clopidogrel 75 mg ein, sollten Sie das auch am Untersuchungstag tun.
Ist die pAVK diagnostiziert und sind sowohl die Risikofaktoren als auch schwere Begleiterkrankungen des Herzens sowie der Halsarterien unter Kontrolle, ist die Gesamtprognose für die Patientinnen und Patienten erheblich besser als unbehandelt.
Im Stadium der »Schaufensterkrankheit« ist die Prognose für den Beinerhalt gut (ca. 0,4 Prozent Amputationen/Jahr). Vorausgesetzt, die Erkrankung wurde richtig erkannt und behandelt, kann auch die Gesamtprognose deutlich verbessert werden.